Co to jest choroba zwyrodnieniowa stawów i jakie są jej przyczyny?
Choroba zwyrodnieniowa stawów jest najczęstszą chorobą układu ruchu. Rozwija się w wyniku zaburzenia jakości i ilości chrząstki stawowej, której zadaniem jest amortyzowanie ruchów stawu i umożliwienie przesuwania się powierzchni stawowych (zob. ryc. poniżej).Z czasem uszkodzeniu ulegają również inne struktury – kość pod chrząstką stawową, torebka stawowa, otaczające staw więzadła, ścięgna i mięśnie. Skutkiem tego są ból i sztywność stawu, a następnie zniekształcenie jego obrysów oraz ograniczenie ruchomości. Choroba zwyrodnieniowa prowadzi to do pogorszenia jakości życia i niesprawności. Najczęściej atakuje kolana, biodra, kręgosłup, stawy palców rąk i stóp, ale może dotyczyć każdego stawu.
Wyróżniamy chorobę zwyrodnieniową:
- pierwotną, o nieznanej przyczynie; częstość jej występowania zwiększa się z wiekiem
- wtórną, wywołaną konkretną przyczyną, np. urazem, zakażeniem, innymi chorobami stawów (np. RZS, nagromadzeniem złogów wapnia w chrząstce stawowej), wrodzonymi zaburzeniami budowy oraz innymi chorobami (np. cukrzycą, nadczynnością przytarczyc).
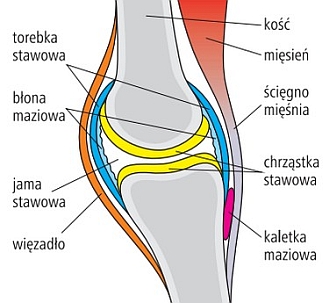
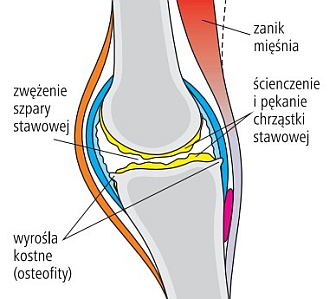
Ryc. 1-2. Zdrowy staw (góra) i zmiany stawu w chorobie zwyrodnieniowej (dół)
Jakie czynniki wywołują chorobę zwyrodnieniową stawów?
Czynniki, na które można wpłynąć- Otyłość – im większa masa ciała, tym większe ryzyko rozwoju choroby zwyrodnieniowej (zwłaszcza kolan). Redukcja nadwagi zmniejsza zagrożenie rozwojem choroby.
Zobacz: Odchudzanie (porady psychologa i dietetyka oraz farmakologiczne i chirurgiczne leczenie otyłości) - Osłabienie mięśni otaczających staw – stabilizują one staw i zapewniają płynność ruchu, dlatego tak ważne jest dbanie o dobrą kondycję fizyczną.
- Czynniki zawodowe – choroba zwyrodnieniowa kolana może być spowodowana m.in. częstym klęczeniem lub zginaniem kolana, stawów biodrowych – podnoszeniem ciężkich przedmiotów lub długotrwałym staniem, stawów rąk – narażeniem na wibracje.
- Uprawianie sportu – niektóre formy aktywności fizycznej związane są z nadmiernym przeciążeniem stawów i urazami, np. podnoszenie ciężarów, piłka nożna, zapasy, spadochroniarstwo, taniec – zwłaszcza uprawiane wyczynowo.
- Zaburzenia budowy stawu, np. wrodzona dysplazja biodra, koślawość i szpotawość kolan, niestabilność stawu po urazie; można je korygować poprzez rehabilitację, używanie odpowiednich przyrządów ortopedycznych lub leczenie operacyjne.
Czynniki, którym nie można zapobiec
- Wiek – ryzyko wystąpienia choroby zwyrodnieniowej zwiększa się z wiekiem, choć są osoby starsze, które nie mają żadnych jej oznak. Należy pamiętać, że choroba zwyrodnieniowa stawów nie jest tylko „naturalnym objawem starzenia”, ale wynika z wielu innych czynników (na wiele z nich mamy wpływ).
- Płeć żeńska – kobiety chorują częściej niż mężczyźni, choroba nasila się po menopauzie.
- Czynniki genetyczne, zwłaszcza w przypadku choroby zwyrodnieniowej stawów rąk i kolan.
Jak często występuje choroba zwyrodnieniowa stawów?
Choroba zwyrodnieniowa jest bardzo powszechna. Można ją rozpoznać u ponad połowy osób po 40. roku życia, a niemal u co piątej osoby stwierdza się istotne ograniczenie sprawności z jej powodu. Występuje z podobną częstością u kobiet i mężczyzn, aczkolwiek cięższe postaci dotyczą na ogół kobiet. Zmiany zwyrodnieniowe można stwierdzić na zdjęciach radiologicznych u ponad 80% osób po 55. roku życia, mogą one jednak nie dawać żadnych objawów klinicznych.Jakie są objawy choroby zwyrodnieniowej stawów?
Pierwsze objawy pojawiają się z reguły pomiędzy 40. a 60. rokiem życia. Mogą dotyczyć jednego, kilku lub (rzadziej) wielu stawów. Na początku objawy występują wyłącznie podczas ruchu, później mogą się pojawiać również w spoczynku i w nocy.Ból – typowy jest ból mechaniczny, występujący przy ruchach stawu i ustępujący w spoczynku; nasila się pod koniec dnia. Największy problem występuje na początku ruchu (tzw. ból startowy), np. przy wstawaniu z krzesła, rozpoczynaniu chodu. Typowo ból jest odczuwalny w zajętym stawie, rzadziej w innej lokalizacji (np. w przypadku zwyrodnienia stawu biodrowego może wystąpić ból w pachwinie lub ból kolana).
Trzeba go umieć odróżnić od tzw. bólu zapalnego, który wskazuje na zaostrzenie choroby. Ból zapalny występuje również w spoczynku, nasila się w nocy i w godzinach porannych, często wiąże się z wysiękiem w stawie. Wymaga diagnozowania (różnicowanie z innymi chorobami stawów) i oszczędzania zajętego stawu.
Sztywność – często występuje tzw. sztywność poranna (po obudzeniu się), ustępująca z reguły w ciągu 5-10 minut. Może się powtarzać w ciągu dnia po okresie bezruchu (sztywność „startowa”).
Ograniczenie ruchomości – zajęte stawy stopniowo tracą pełny zakres ruchu, np. pojawia się problem z wyprostowaniem lub zgięciem kolana czy odwiedzeniem nogi w stawie biodrowym. Może również dojść do nagłego zablokowania ruchu w stawie przez fragmenty oderwanej chrząstki lub wyrośla kostne. Pogorszenie funkcjonowania chorego stawu prowadzi do zaniku okolicznych mięśni i niesprawności.
Trzeszczenia – mogą być odczuwalne przy ruchach stawu z powodu tarcia o siebie nierównych powierzchni stawowych.
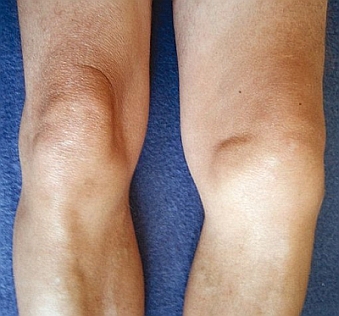
Ryc. 3. Szpotawość lewego stawu kolanowego wskutek choroby zwyrodnieniowej tego stawu
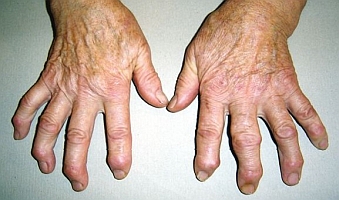
Ryc. 4. Charakterystyczne zmiany rąk w chorobie zwyrodnieniowej: guzki Heberdena większości palców obu rąk, guzek Boucharda palca III lewej ręki (zob. także poniżej)
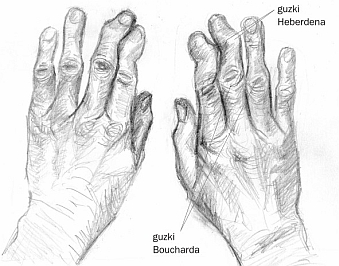 Ryc. 5. Guzki Heberdena i guzki Boucharda
Ryc. 5. Guzki Heberdena i guzki Boucharda W przebiegu choroby zwyrodnieniowej można wyróżnić:
- okresy stabilizacji – objawy mają w miarę stałe nasilenie, występują tylko przy ruchu
- okresy zaostrzeń – przebiegają z nasileniem bólu i sztywności stawu; objawy występują również w spoczynku i w godzinach nocnych; często dochodzi do poszerzenia obrysów stawu związanego z nagromadzeniem w jego wnętrzu płynu wysiękowego, powstającego w wyniku stanu zapalnego w odpowiedzi na kolejne uszkodzenie chrząstki i inne nieznane przyczyny.
Co robić w przypadku wystąpienia objawów choroby zwyrodnieniowej?
Jeśli wystąpią u objawy choroby zwyrodnieniowej, należy się zgłosić do lekarza - odpowiednio wczesne rozpoznanie i leczenie odgrywa kluczową rolę w uniknięciu niesprawności.Choroba zwyrodnieniowa stawów rzadko wymaga pilnej interwencji lekarskiej, ale jest ona konieczna, jeśli:
- wystąpi zaostrzenie objawów, z którym nie możesz sobie poradzić – konieczne jest wtedy zastosowanie silniejszych leków przeciwbólowych i przeciwzapalnych, a nawet punkcja stawu (zobacz: Punkcja stawu) i podanie leków do jego wnętrza; czasem objawy wynikają z innej nakładającej się przyczyny
- miałeś/aś niedawno punkcję stawu, po której wystąpiło znaczne nasilenie bólu, obrzęk i wzmożone ocieplenie stawu lub gorączka – mogą to być oznaki zakażenia stawu wymagające pilnej interwencji lekarskiej; ból stawu, który mija w ciągu doby po wykonaniu punkcji, jest normalny (w tym czasie nie należy obciążać stawu)
- objawy choroby nasilają się pomimo stosowanego leczenia (rehabilitacji, eliminacji czynników ryzyka, leczenia wspomagającego) – może to być wskazanie do leczenia operacyjnego (np. wszczepienia protezy kolana lub biodra)
- pojawią się inne niepokojące objawy, np. ból wielu stawów, osłabienie, gorączka, nieuzasadnione zmniejszenie masy ciała – mogą wskazywać na inną chorobę stawów (np. RZS)
- wystąpił ból okolicy podkolanowej lub łydki – może być wynikiem pęknięcia torbieli dołu podkolanowego, czyli wypełnionej płynem struktury położonej z tyłu kolana, towarzyszącej chorobie zwyrodnieniowej; ból łydki może być również objawem zakrzepowego zapalenia żył głębokich, które jest poważną chorobą wymagającą szybkiego leczenia!
W jaki sposób lekarz ustala rozpoznanie?
Lekarz ustala rozpoznanie na podstawie objawów i charakterystycznych zmian widocznych na zdjęciach radiologicznych – typowe nieprawidłowości to zwężenie szpary stawowej, torbiele zwyrodnieniowe, zagęszczenie kości położonej bezpośrednio pod chrząstką i wyrośla kostne (osteofity).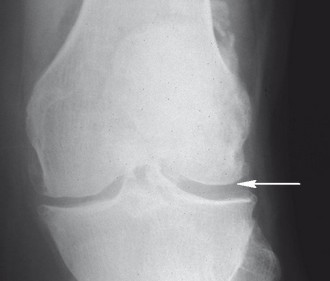
Ryc. 6. Choroba zwyrodnieniowa stawu kolanowego (zdjęcie RTG ukazuje zwężenie szpary stawowej w części przyśrodkowej)
Źródło ryc. 3, 4, 6: Szczeklik A. (red.): Choroby wewnętrzne. Wyd. 3. Kraków 2011
Jakie są sposoby leczenia?
Celem leczenia jest złagodzenie lub usunięcie dolegliwości i utrzymanie aktywnego trybu życia. Odpowiednie postępowanie często pozwala zapobiec niesprawności – kluczowa jest tu odpowiednia rehabilitacja i dbanie o dobrą kondycję fizyczną. Dotychczas nie udowodniono jednoznacznie skuteczności żadnego leku w hamowaniu niszczenia chrząstki stawowej.Postępowanie niefarmakologiczne
Postępowanie niefarmakologiczne jest niezbędnym elementem leczenia, pozwala znacząco zmniejszyć objawy choroby i liczbę zażywanych leków.Utrzymanie prawidłowej masy ciała. Nadwaga, zwłaszcza gdy pojawiła się już w okresie dojrzewania, znacznie zwiększa ryzyko zachorowania i cięższego przebiegu choroby zwyrodnieniowej. Schudnięcie (nawet niewielkie) zmniejsza to ryzyko, zwalnia postęp choroby, a także zmniejsza ból stawów i zapotrzebowanie na leki przeciwbólowe.
Ćwiczenia fizyczne. Odpowiednio dobrane ćwiczenia zwiększają zakres ruchu w stawie i wzmacniają otaczające go mięśnie. Program ćwiczeń powinien być wdrażany pod okiem rehabilitanta i kontynuowany w domu. Osoby, które ćwiczą regularnie, mają mniej dolegliwości bólowych i funkcjonują lepiej niż nieaktywni (zobacz: Rehabilitacja).
Odciążanie stawu. Ma na celu zmniejszenie niekorzystnych sił mechanicznych działających na staw. Służy do tego odpowiednie zaopatrzenie ortopedyczne: laski, kule i chodziki pomagające w poruszaniu się, urządzenia stabilizujące stawy i poprawiające oś kończyny (tzw. ortezy), wkładki korekcyjne do butów i odpowiednie obuwie zmniejszające obciążenie kręgosłupa oraz stawów kończyn dolnych.
Unieruchomienie. Wskazane jest jedynie w przypadku znacznego zaostrzenia choroby z objawami zapalenia stawu. Zupełny brak aktywności fizycznej prowadzi do zaniku mięśni i pogorszenia funkcji stawów.
Krioterapia (okłady z lodu). Krioterapia stosowana na okolicę chorego stawu skutecznie zmniejsza ból i objawy zapalenia; okład z lodu przykłada się na 15–20 minut, początkowo 3–4 razy dziennie, a potem w razie potrzeby (użyj ręcznika lub cienkiej ścierki, aby oddzielić go od skóry i zmniejszyć ryzyko odmrożenia). Można również użyć spraju chłodzącego. Krioterapii nie należy stosować w przypadku współistnienia niektórych chorób, np. zespołu Raynauda.
Powierzchowne stosowanie ciepła. Przykładane miejscowo ciepło zmniejsza ból i rozluźnia mięśnie, ale działa tylko na głębokość 1–2 cm. Przy jego stosowaniu należy uważać, żeby nie poparzyć skóry – ciepłe okłady (np. termofor, okłady Hydrocollator) trzeba stosować na skórę np. z użyciem ręcznika; okład nie powinien trwać dłużej niż 20 minut (z przerwami 20-minutowymi).
Urządzenia pomagające w codziennych czynnościach, np. uchwyty pomagające przy wstawaniu z wanny i wchodzeniu po schodach, odpowiednio wysokie łóżka.
Edukacja i wsparcie. Im więcej wiesz o chorobie zwyrodnieniowej, tym łatwiej sobie z nią poradzisz. Porozmawiaj z lekarzem o tym, jakie są Twoje oczekiwania oraz realne możliwości leczenia. Nawet jeśli będziesz musiał(a) zaakceptować, że nie wrócisz do pełnej sprawności, zawsze można coś zrobić, żeby choroba była mniej uciążliwa. Pamiętaj, że choroba zwyrodnieniowa może być również źródłem frustracji, poczucia uzależnienia od innych, a nawet depresji, dlatego nie wahaj się i szukaj wsparcia psychicznego u bliskich oraz innych osób.
Leczenie farmakologiczne
Omówione powyżej metody postępowania są bardzo ważne i zapewniają utrzymanie jak najlepszej sprawności chorego. Czasami jednak konieczne jest zastosowanie leków w celu walki z bólem i zapaleniem. Do najczęściej stosowanych należą: paracetamol, niesteroidowe leki przeciwzapalne (podawane doustnie, domięśniowo lub miejscowo-zewnętrznie na skórę) i opioidy. W niektórych przypadkach skuteczne mogą się okazać powszechnie reklamowane leki „poprawiające jakość chrząstki”, takie jak siarczan glukozaminy i siarczan chondroityny. Dotychczas nie udowodniono jednak, że hamują one postęp choroby zwyrodnieniowej (u niektórych pacjentów mogą natomiast zmniejszyć dolegliwości związane z chorobą zwyrodnieniową). W przypadku znacznego nasilenia objawów lekarz może zaproponować punkcję stawu (zobacz: Punkcja stawu) oraz podanie leku bezpośrednio do jego wnętrza (zależnie od sytuacji steroidu lub kwasu hialuronowego) – takie podanie leku może znacznie zmniejszyć objawy choroby zwyrodnieniowej na dłuższy czas.Paracetamol jest skuteczny w przypadku bólu łagodnego i umiarkowanego. W odpowiednich dawkach jest również bezpieczny. Nie należy przyjmować więcej niż 4 g/d (czyli 8 tabletek po 500 mg), z reguły wystarczy 1–2 g/d. Do rzadko występujących, ale poważnych, powikłań przedawkowania paracetamolu należy uszkodzenie wątroby (dlatego w trakcie stosowania nie należy nadużywać alkoholu).
Zobacz: Paracetamol
Niesteroidowe leki przeciwzapalne zmniejszają ból i zapalenie. Należy je stosować jedynie w okresach zaostrzeń choroby lub jeśli nie ma poprawy po zastosowaniu paracetamolu. Niektóre dostępne są bez recepty. Wykazują działania niepożądane, takie jak choroba wrzodowa, uszkodzenie nerek i wątroby, reakcje uczuleniowe, dlatego należy przestrzegać zalecanych dawek i nigdy nie stosować więcej niż jednego leku z tej grupy!
Zobacz wybrane leki z tej grupy: Diklofenak, Ibuprofen, Ketoprofen, Naproksen, Nimesulid
Leki stosowane zewnętrznie na okolicę stawu, zawierające niesteroidowe leki przeciwzapalne lub kapsaicynę, są często skuteczne i nie wykazują istotnych działań niepożądanych.
Opioidy. Zastosowanie opioidów może być konieczne w przypadku nagłego silnego zaostrzenia choroby. Nie wolno ich stosować bez porozumienia z lekarzem. Mogą uzależniać, dlatego można je przyjmować tylko przez krótki czas.
Siarczan glukozaminy i siarczan chondroityny. Przed ich zastosowaniem należy się skonsultować z lekarzem. Mogą złagodzić ból i poprawić funkcjonowanie stawu (dotychczas nie udowodniono ich wpływu na postęp choroby zwyrodnieniowej). Glukozaminy nie mogą stosować osoby uczulone na owoce morza. Preparaty te zażywa się w cyklach sześciotygodniowych.
Zobacz: Glukozamina
Leki podawane do wnętrza stawu. W przypadku znacznego nasilenia objawów lekarz może zaproponować punkcję stawu oraz podanie leku bezpośrednio do jego wnętrza. Może to znacznie złagodzić objawy choroby zwyrodnieniowej. Po zabiegu czasami występuje przejściowe nasilenie objawów, które mija w ciągu jednej doby (w tym czasie nie wolno obciążać stawu). Zależnie od sytuacji do wnętrza stawu podaje się:
- glikokortykosteroidy – ich działanie polega na zahamowaniu procesu zapalnego; ze względu na działania uboczne (ryzyko uszkodzenia stawu, sporadycznie zakażenie) nie można ich podawać więcej niż 3–4 razy rocznie do jednego stawu,
- kwas hialuronowy – składowa normalnego płynu stawowego; po jego podaniu zmniejszenie bólu może się utrzymywać przez kilka miesięcy; podaje się go do stawu kolanowego, ale bada się również skuteczność jego podania do innych stawów.
Leczenie chirurgiczne
Zastosowanie leczenia chirurgicznego rozważa się w przypadku zaawansowanej choroby zwyrodnieniowej, która znacznie ogranicza aktywność życiową, powoduje trudność w opanowaniu bólu i nie odpowiada na inne rodzaje leczenia (najlepiej zanim wystąpią jej późne powikłania, takie jak zanik mięśni lub zniekształcenie stawu). W przypadku choroby zwyrodnieniowej kolana lub biodra najczęściej zastępuje się chory staw sztuczną protezą (tzw. endoprotezoplastyka, aloplastyka stawu).Przed zabiegiem trzeba zadbać o jak największą sprawność fizyczną, tak aby po operacji przeprowadzić skuteczną rehabilitację. W większości przypadków wszczepienie endoprotezy prowadzi do ustąpienia bólu oraz poprawy ruchomości stawu i poprawy jakości życia.
Rzadziej wykonuje się inne zabiegi mające na celu poprawę budowy stawu, takie jak usunięcie rzepki lub części kości. W przypadku bardzo nasilonych zmian i silnego bólu konieczna może być tzw. artrodeza, czyli usztywnienie stawu, która eliminuje ból, ale też znosi całkowicie ruchomość stawu (dotyczy to głównie nadgarstka, stawu skokowego i stawów palców).
W mniej zaawansowanej chorobie zwyrodnieniowej (głównie stawu kolanowego) wykonuje się różne zabiegi artroskopowe, które pozwalają na wczesne wykrycie uszkodzenia chrząstki stawowej, usunięcie wolnych fragmentów chrząstki lub wyrośli kostnych, naprawę uszkodzonych łąkotek lub więzadeł albo usunięcie przerośniętej błony maziowej i płukanie stawu; często powoduje to krótko- lub niekiedy długotrwałą poprawę. Trwają badania nad zabiegami wszczepiania nowej chrząstki w obszary uszkodzone.
Czy możliwe jest całkowite wyleczenie?
Całkowite wyleczenie choroby zwyrodnieniowej, czyli naprawienie uszkodzonej chrząstki, nie jest obecnie możliwe (chociaż prowadzone są różne badania w tym kierunku). Choroba z reguły postępuje, z czasem doprowadzając do niesprawności, przewlekłego bólu i pogorszenia jakości życia. Natomiast odpowiednie leczenie pozwala złagodzić dolegliwości, zachować aktywny tryb życia i spowolnić tempo rozwoju zmian zwyrodnieniowych.Co trzeba robić po zakończeniu leczenia?
Aby zahamować postęp choroby i zachować sprawność, trzeba kontynuować ukierunkowaną rehabilitację poprzez uczestniczenie w zaleconych zabiegach oraz wykonywanie ćwiczeń w domu. Istotna jest również eliminacja czynników przyspieszających postęp choroby, takich jak otyłość i zaburzenia budowy stawu, a także skuteczne leczenie innych chorób będących przyczyną zmian zwyrodnieniowych. Lekarz lub rehabilitant może zalecić zaopatrzenie ortopedyczne, które pomoże odciążyć chory staw i uchroni go przed dalszym uszkodzeniem. Jeśli wystąpi zaostrzenie objawów choroby, trzeba się zgłosić do lekarza – skuteczne leczenie może zapobiec dalszemu uszkodzeniu chrząstki. Choroba zwyrodnieniowa może być również przyczyną niesprawności.Co robić, aby uniknąć zachorowania?
Aby spowolnić proces zwyrodnienia stawów:- zrzuć zbędne kilogramy
- dbaj o dobrą kondycję fizyczną, uprawiając sporty, które nie powodują dużych przeciążeń stawów, takie jak pływanie, bieganie (po miękkim podłożu i w odpowiednim obuwiu!), jazda na rowerze
- nie wykonuj czynności wywołujących ból stawów
- oszczędzaj swoje stawy: unikaj noszenia ciężkich przedmiotów, chodzenia po nieregularnym podłożu, długotrwałego stania lub klęczenia
- przystosuj otoczenie do swoich potrzeb (np. montując uchwyty ułatwiające wstawanie)
- stosuj się do zaleceń lekarza dotyczących poprawy funkcjonowania stawu (np. noś wkładki do butów, używaj stabilizatorów, kul lub innego zaopatrzenie zaopatrzenia ortopedycznego)
- wykonuj zalecone ćwiczenia rehabilitacyjne
- naucz się rozpoznawać zaostrzenia choroby – w tym czasie ważne jest odciążanie stawu przy użyciu laski, kul, stabilizatorów; lekarz może zalecić Ci odpoczynek przez 12–24 godzin a także zaproponować zmianę leczenia.
Brak komentarzy:
Prześlij komentarz