Reumatoidalne zapalenie stawów (RZS, gościec, dawna nazwa: gościec przewlekle postępujący) jest przewlekłą chorobą zapalną atakującą stawy i różne narządy.
Najbardziej charakterystycznym jej objawem jest ból, sztywność oraz obrzęk stawów rąk i stóp, ale zapalenie może dotyczyć także innych stawów. Nieleczona choroba prowadzi najczęściej do zniszczenia stawów i ciężkiej niesprawności, a także do uszkodzenia wielu narządów i przedwczesnego zgonu. Wczesne zastosowanie skutecznego leczenia hamuje postęp choroby, zapobiega jej powikłaniom i umożliwia normalne funkcjonowanie.
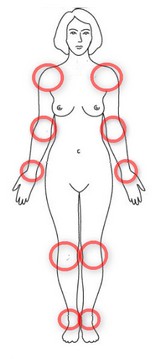 Ryc. 1.
Ryc. 1. Lokalizacja zmian stawowych w RZS
Przyczyny RZS
Istotą choroby jest proces zapalny rozpoczynający się wewnątrz stawu. Nieznany czynnik stymuluje błonę maziową wyścielającą staw do odpowiedzi zapalnej. Dochodzi do jej powiększania się i niszczenia przylegających struktur (chrząstki, kości, więzadeł, ścięgien). Przejawami tego są początkowo ból i obrzęk, a następnie nieodwracalne zniszczenie i utrata ruchomości stawu. Uszkodzenie chrząstki i innych struktur stawu przez proces zapalny sprzyja powstawaniu wtórnych zmian zwyrodnieniowych.
Przyczyny RZS nie zostały w pełni poznane. Najprawdopodobniej do rozwoju choroby konieczne jest współistnienie wielu czynników. Najważniejsze z nich to:
- obciążenie dziedziczne – istnieje predyspozycja do występowania RZS u osób blisko spokrewnionych, ale sam czynnik genetyczny nie wywołuje choroby - tak więc obecność RZS u rodzica nie oznacza, że choroba wystąpi u dzieci, jednak ryzyko jej wystąpienia jest u nich 2–5 razy większe
- defekt układu odpornościowego – prowadzi do błędnego rozpoznawania własnych tkanek jako „wroga” i produkowania autoprzeciwciał mających na celu ich niszczenie; zidentyfikowano kilka genów odpowiedzialnych za ten proces (m.in. geny zgodności tkankowej HLA DRB1)
- płeć – kobiety chorują około 3 razy częściej niż mężczyźni
- zakażenie – podejrzewa się rolę niektórych bakterii i wirusów w inicjowaniu odpowiedzi zapalnej
- palenie papierosów – zwiększa ryzyko zachorowania i powoduje jego cięższy przebieg
- stres – u niektórych pacjentów choroba rozpoczyna się po przeżyciu silnego stresu.
Jak często występuje reumatoidalne zapalenie stawów?
W krajach rozwiniętych na reumatoidalne zapalenie stawów choruje około 1 na 100 osób, trzykrotnie więcej kobiet niż mężczyzn. Choroba z reguły ujawnia się między 30. a 50. rokiem życia u kobiet (chociaż może wystąpić zarówno wcześniej lub później), natomiast u mężczyzn częstość jej występowania zwiększa się z wiekiem.
Jak się objawia reumatoidalne zapalenie stawów?
U większości chorych RZS rozwija się podstępnie. Może minąć kilka tygodni, a nawet miesięcy, zanim dolegliwości staną się na tyle dokuczliwe, że skłonią do szukania pomocy lekarskiej. Rzadziej mamy do czynienia z nagłym rozwojem choroby, w ciągu kilku lub kilkunastu dni. Na początku często pojawiają się objawy „ogólne” przypominające grypę, takie jak uczucie osłabienia, stan podgorączkowy, ból mięśni, utrata apetytu a także zmniejszenie masy ciała. Mogą one wyprzedzać objawy „stawowe” lub im towarzyszyć. W przebiegu choroby mogą również wystąpić objawy zajęcia innych narządów.
Charakterystyczne objawy RZS
Stawy
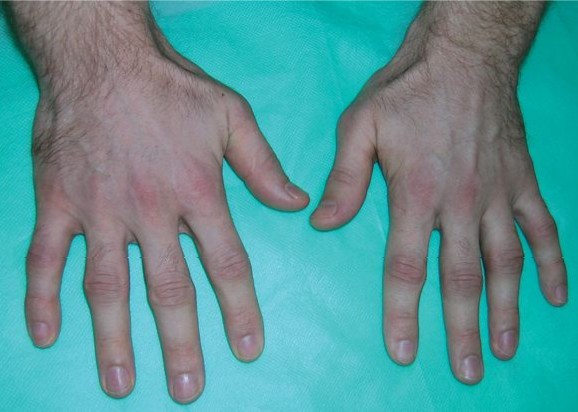 Ryc. 2.
Ryc. 2. Wczesne zmiany w RZS (obrzęk stawów)
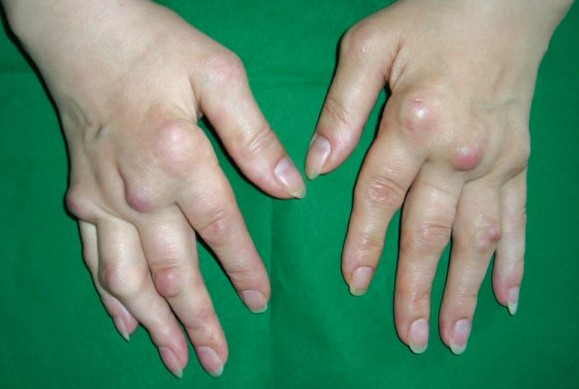 Ryc. 3.
Ryc. 3. Zaawansowane zmiany w RZS (widoczne liczne guzki reumatoidalne nad stawami)
Źródło: Choroby wewnętrzne, red. A. Szczeklik, Medycyna Praktyczna, Kraków 2011
Choroba typowo atakuje te same miejsca po obu stronach ciała. Początkowo są to drobne stawy rąk i stóp, a w miarę postępu choroby wiele innych stawów. Nietypowym (ale możliwym) początkiem choroby jest zapalenie jednego dużego stawu (np. kolanowego lub barkowego) albo wędrowanie choroby po wielu stawach. Objawy zapalenia stawów to:
- ból i sztywność – najbardziej uciążliwe po obudzeniu się lub po okresie nieruszania stawem, gdy dochodzi do nagromadzenia płynu zapalnego i obrzęku tkanek; charakterystyczna jest sztywność poranna, która w RZS trwa zwykle ponad godzinę,
- obrzęk – jest wynikiem rozrostu błony maziowej tworzącej tzw. łuszczkę, może mu towarzyszyć wysięk spowodowany nadprodukcją płynu stawowego o charakterze zapalnym,
- tkliwość stawu na ucisk – charakterystyczny jest na przykład bolesny uścisk dłoni przy podawaniu ręki choremu na RZS,
- ograniczenie ruchomości – zajęty staw traci zdolność do wykonywania pełnego zakresu ruchów; a jeśli dojdzie do uszkodzenia struktur stawu w wyniku zapalenia i wtórnych zmian zwyrodnieniowych, upośledzenie funkcji stawu staje się nieodwracalne,
- deformacja stawów – jest konsekwencją długo trwającej choroby; (ryc. typowe deformacje stawów w RZS).
Zmiany pozastawowe
Reumatoidalne zapalenie stawów jest chorobą systemową, atakującą nie tylko stawy, ale również wiele narządów (zwłaszcza postać długotrwała, o ciężkim przebiegu). Oprócz względnie częstych zmian łagodnych, takich jak guzki reumatoidalne czy zespół suchości, bardzo rzadko mogą wystąpić ciężkie powikłania prowadzące do przedwczesnego zgonu (np. udar mózgu czy zawał serca).
- Guzki reumatoidalne – bezbolesne guzki podskórne, najczęściej zlokalizowane w okolicy łokci, stawów rąk oraz w innych miejscach narażonych na ucisk; mogą też powstawać w narządach wewnętrznych.
- Miażdżyca – jej przyspieszony rozwój jest wynikiem aktywacji procesów zapalnych; powikłania miażdżycy są główną przyczyną przedwczesnego zgonu u osób z RZS; u chorych tych ryzyko wystąpienia zawału i niewydolności serca, nagłego zgonu sercowego czy udaru mózgu jest 2–3-krotnie większe niż u osób zdrowych (zobacz także: Co to jest miażdżyca, Choroba wieńcowa, Zawał serca).
- Serce – oprócz choroby niedokrwiennej serca i zawału wynikających z rozwoju miażdżycy może wystąpić: zapalenie osierdzia, kardiomiopatia, uszkodzenie zastawek serca – objawami tych chorób są: ból w klatce piersiowej, duszność i zmniejszona tolerancja wysiłku.
- Naczynia – zapalenie naczyń jest rzadkim, ale poważnym powikłaniem RZS, prowadzącym do niedokrwienia różnych narządów wewnętrznych; może się również pojawić owrzodzenie opuszek palców i skóry.
- Płuca – RZS sprzyja m.in. zapaleniu opłucnej i śródmiąższowemu zapaleniu płuc; choroby te powodują suchy kaszel, duszność i ból w klatce piersiowej.
- Osteoporoza – zarówno RZS, jak i stosowane w jego leczeniu steroidy znacznie przyspieszają rozwój osteoporozy; ważne jest odpowiednio wczesne rozpoczęcie leczenia zmniejszającego ryzyko wystąpienia złamań kości.
- Oczy – częstym objawem jest zespół suchości wywołany zapaleniem spojówek, dla którego charakterystyczne jest uczucie piasku lub ciała obcego pod powiekami; rzadziej dochodzi do zajęcia innych struktur oka i problemów z widzeniem.
- Nerwy – często występuje tzw. zespół kanału nadgarstka; rzadkim, ale groźnym powikłaniem jest ucisk na rdzeń kręgowy spowodowany podwichnięciem kręgów w odcinku szyjnym kręgosłupa – jego objawy to ból głowy, zaburzenia czucia (drętwienie, mrowienie, osłabienie czucia bólu) i osłabienie lub niedowład kończyn. Jest to stan wymagający pilnego kontaktu z lekarzem.
- Nerki – zarówno sama choroba, jak i stosowane leki mogą uszkadzać nerki; ważne są regularne badania kontrolne funkcji nerek.
- Zaburzenia hematologiczne – w przebiegu długotrwałej choroby często występuje umiarkowana niedokrwistość (anemia), a także nieprawidłowa liczba białych krwinek. Dla zaostrzeń choroby charakterystyczne jest zwiększenie liczby płytek krwi. Częściej występuje powiększenie węzłów chłonnych i śledziony. RZS zwiększa podatność na zakażenia oraz ryzyko rozwoju chłoniaków.
Co robić w razie wystąpienia objawów RZS?
Jeżeli pojawi się ból i obrzęk stawów, należy niezwłocznie zgłosić się do lekarza. Osoby z podejrzeniem RZS powinny znaleźć się pod opieką reumatologa. Szybkie rozpoznanie decyduje o skuteczności leczenia, a jeśli rozpocznie się ono odpowiednio wcześnie istnieje nawet szansa na trwałe wycofanie się choroby.
W przebiegu RZS może dojść do wystąpienia powikłań wymagających pilnej interwencji lekarskiej. Najczęściej można im zapobiegać i skutecznie je leczyć. Zapoznaj się z objawami, które wskazują na wystąpienie powikłań RZS (patrz: wyżej).
Ważne
Pilnie skontaktuj się ze swoim lekarzem, jeśli wystąpi u Ciebie:
- zaostrzenie choroby (nasilenie bólu, sztywności i obrzęku stawów, stany podgorączkowe, osłabienie, zmniejszenie masy ciała) – wymaga intensywniejszego leczenia, aby jak najszybciej stłumić aktywność choroby
- jakiekolwiek objawy zakażenia, np. gorączka, kaszel, ból gardła, pieczenie przy oddawaniu moczu, osłabienie, uczucie rozbicia – chorzy na RZS mają zmniejszoną zdolność do walki z zakażeniami (wymagają one szybkiego i skutecznego leczenia)
- miałeś(-aś) wykonaną niedawno punkcję stawu, po której wystąpiło znaczne nasilenie bólu, obrzęk i wzmożone ocieplenie stawu lub gorączka – mogą to być objawy zakażenia stawu wymagające szybkiego leczenia; bólem stawu, który mija w ciągu doby po wykonaniu punkcji, nie należy się niepokoić (przez ten czas trzeba unikać obciążania stawu)
- kaszel, duszność, ból w klatce piersiowej, zmniejszona tolerancja wysiłku – wymagają pilnej diagnostyki w kierunku chorób płuc i serca współistniejących z RZS
- jakiekolwiek objawy neurologiczne (np. zaburzenia czucia, osłabienie lub niedowład kończyn, silny ból głowy, zaburzenia widzenia) – mogą być objawem udaru mózgu lub ucisku na struktury nerwowe
- ból brzucha, ciemno zabarwiony stolec (lub z domieszką krwi) – mogą to być objawy choroby wrzodowej i krwawienia do przewodu pokarmowego, które są powikłaniem leczenia niesteroidowymi lekami przeciwzapalnymi.
Niezwykle ważne jest również poinformowanie lekarza o planowanej ciąży (dotyczy to zarówno kobiet, jak i mężczyzn). Reumatoidalne zapalenie stawów nie jest przeciwwskazaniem do zajścia w ciążę (a u większości kobiet w czasie jej trwania występuje przejściowa remisja choroby), należy ją jednak zaplanować, aby dostatecznie wcześnie zmodyfikować leczenie, gdyż większość leków może uszkadzać dziecko.
W jaki sposób lekarz ustala rozpoznanie?
Lekarz rozpoznaje reumatoidalne zapalenie stawów na podstawie współistnienia charakterystycznych objawów z wynikami badań laboratoryjnych i obrazowych. Dotychczas stosowane kryteria RZS pochodziły z 1987 r. i były spełnione dopiero w rozwiniętej chorobie (oznacza to, że pewne rozpoznanie można było ustalić dopiero po dłuższej obserwacji). W 2010 r. opracowano nowe kryteria (ACR/EULAR), dzięki którym można rozpoznać RZS już na wstępnym etapie choroby i rozpocząć leczenie, zanim dojdzie do nieodwracalnej destrukcji stawów.
Badania laboratoryjne
Badania laboratoryjne służą do rozpoznawania RZS, prognozowania ciężkości choroby i kontroli jej przebiegu.
- RF (czynnik reumatoidalny) stwierdza się u 70–80% chorych (tzw. seropozytywna postać RZS); RF wykrywa się jednak również u zdrowych osób oraz w innych chorobach reumatycznych.
- Anty-CCP (przeciwciała przeciwko cyklicznemu cytrulinowanemu peptydowi) – ich zaletą jest to, że występują niemal wyłącznie w RZS; mogą pojawić się wcześniej niż objawy choroby oraz u osób z seronegatywną postacią RZS.
Duże miano RF i anty-CCP wskazuje na ciężką postać choroby, z szybką destrukcją stawów i wystąpieniem zmian pozastawowych.
- Podwyższone wskaźniki zapalne, np. OB, CRP, oraz zmiany w morfologii krwi – służą m.in. do oceny aktywności choroby.
Lekarz może wykonać również inne badania krwi, moczu lub płynu stawowego w celu wykluczenia innych chorób stawów oraz oceny funkcjonowania różnych narządów wewnętrznych (np. nerek, wątroby).
Badania obrazowe
W przypadku podejrzenia RZS wykonuje się zdjęcia radiologiczne (RTG) rąk i stóp oraz ewentualnie innych zajętych stawów. Typowe dla RZS zmiany radiologiczne to obrzęk tkanek miękkich i zmniejszenie gęstości kości w okolicy stawu, obecność ubytków kostnych, zwężenie szpar stawowych, a na dalszym etapie zniekształcenie stawów.
Na początku choroby przydatne są: rezonans magnetyczny i ultrasonografia, które mogą wykazać zmiany zapalne wcześniej niż RTG. W niektórych przypadkach (np. przy ocenie kręgosłupa szyjnego) pomocna jest tomografia komputerowa.
Jakie są metody leczenia RZS?
Metody leczenia RZS w ostatnich latach znacznie się zmieniły w związku z pojawieniem się nowych skutecznych leków. Obecnie kładzie się nacisk na jak najszybsze zastosowanie leku modyfikującego przebieg choroby (LMPCh). Coraz częściej pozwala to na osiągnięcie remisji (czyli stanu, w którym nie ma objawów choroby ani cech jej aktywności w badaniach laboratoryjnych i obrazowych) lub jej małej aktywności. Niestety
początek RZS jest często podstępny i nierzadko mija kilka miesięcy, aż wdroży się odpowiednie leczenie – dlatego nie zwlekaj z udaniem się do lekarza, jeśli wystąpią u Ciebie objawy zapalenia stawów!
Skuteczne leczenie RZS oznacza ustąpienie objawów choroby, dobrą jakość życia oraz zachowanie sprawności. Oprócz podstawowego w tej chorobie leczenia farmakologicznego ważne jest wczesne rozpoczęcie rehabilitacji, a w niektórych przypadkach leczenie chirurgiczne. O tym, które dokładnie leki zastosować, decyduje reumatolog po uwzględnieniu stopnia ciężkości choroby, jej aktywności (najczęściej za pomocą wskaźnika DAS 28), wskaźników rokowniczych i przeciwwskazań do stosowania niektórych leków (np. choroby wątroby, nerek, gruźlicy). Ważne jest opracowanie z lekarzem efektywnego planu postępowania – wiąże się to z regularnymi wizytami oraz wykonywaniem badań laboratoryjnych oceniających skuteczność i ewentualne działania uboczne stosowanych leków.
Leczenie farmakologiczne
Leki modyfikujące przebieg choroby (LMPCh) odgrywają podstawową rolę w leczeniu RZS, ponieważ nie tylko łagodzą objawy, ale przede wszystkim hamują niszczenie stawów, pozwalając na zachowanie sprawności i normalne funkcjonowanie w życiu codziennym. Powinno się je zastosować możliwie najwcześniej po ustaleniu rozpoznania, aby zapobiec powstaniu nieodwracalnych zmian w stawach. Leki te nie zapewniają jednak pełnego wyleczenia – po ich odstawieniu choroba z reguły nawraca. Wyróżnia się LMPCh „niebiologiczne (syntetyczne)” oraz „biologiczne”. Do LMPCh niebiologicznych zalicza się:
Początkowy efekt działania tych leków pojawia się po pewnym czasie, z reguły po 1–2 miesiącach (pełny po upływie 3–6 miesięcy). Metotreksat jest lekiem pierwszego wyboru w RZS, ma on dużą skuteczność i z reguły jest dobrze tolerowany (wiele działań niepożądanych ma charakter przejściowy).
Od kliku lat w leczeniu RZS coraz powszechniej stosuje się tzw.
leki biologiczne uzyskiwane za pomocą technik inżynierii genetycznej, które skierowane są przeciwko czynnikom zaangażowanym w proces zapalny. Wyróżnia się kilka typów leków biologicznych, zależnie od ich docelowego miejsca działania (m.in. TNF, Il-1, Il-6, limfocyty T lub B).
W leczeniu RZS najczęściej stosuje się:
Efekt działania tych leków jest zauważalny nieco szybciej, najczęściej w ciągu 2–6 tygodni. Mogą być stosowane osobno lub w skojarzeniu z lekami syntetycznymi (najczęściej z metotreksatem). Leki biologiczne są zarezerwowane dla pacjentów, u których nie udaje się uzyskać odpowiedniej kontroli choroby mimo stosowania maksymalnych tolerowanych dawek leków syntetycznych, rzadziej jako wstępne leczenie osób z dużą aktywnością choroby i czynnikami złego rokowania.
Glikokortykosteroidy szybko zmniejszają objawy zapalenia stawów i hamują proces ich niszczenia, dlatego często stosuje się je na początku choroby (zanim zacznie działać podstawowy LMPCh) oraz w jej zaostrzeniach. Ze względu na wiele działań niepożądanych powinno się dążyć do jak najszybszego zmniejszenia dawki steroidu i stosowania go przez jak najkrótszy czas. Steroidy można również podawać bezpośrednio do wnętrza chorego stawu (zobacz:
Prednizolon,
Metyloprednizolon).
Niesteroidowe leki przeciwzapalne – zmniejszają objawy zapalenia stawów, ale nie hamują postępu choroby, dlatego stosowane są wyłącznie jako leki wspomagające w walce z bólem i sztywnością stawów. Wykazują wiele działań ubocznych, takich jak krwawienie z przewodu pokarmowego, uszkodzenie nerek i zwiększone ryzyko wystąpienia chorób serca. Nigdy nie bierz więcej niż jednego leku z tej grupy i nie przekraczaj zaleconych dawek.
Zobacz wybrane leki z tej grupy:
Diklofenak,
Ibuprofen,
Ketoprofen,
Naproksen,
Nimesulid
Leki przeciwbólowe, takie jak paracetamol i opioidy, stosuje się, jeśli mimo pełnego leczenia podstawowego utrzymują się dolegliwości bólowe.
Leczenie niefarmakologiczne
U wszystkich chorych oprócz stosowania leków bardzo ważne są:
- wsparcie psychiczne – pamiętaj, że choroba, która często wiąże się z bólem i niesprawnością, może również wywoływać frustrację, poczucie uzależnienia od innych, a nawet depresję, dlatego nie wahaj się szukać wsparcia psychicznego u bliskich oraz w poradniach specjalistycznych; niektóre metody (np. biofeedback i terapia behawioralna) są bardzo efektywne w kontrolowaniu objawów choroby i poprawiają samoocenę
- odpoczynek – zmęczenie jest częstym objawem RZS, zwłaszcza w jej aktywnym okresie; pozwól sobie na odpoczynek – krótkie drzemki w ciągu dnia pomogą Ci odzyskać energię i dają ulgę chorym stawom
- ćwiczenia – chorzy na RZS często rezygnują z jakiejkolwiek aktywności fizycznej, co prowadzi do zmniejszenia ruchomości stawów, przykurczów i osłabienia siły mięśniowej; regularna aktywność fizyczna zapobiega niektórym niekorzystnym zmianom w stawach, a nawet je odwraca; wskazane są ćwiczenia zwiększające zakres ruchu i wzmacniające mięśnie (pomogą zachować ruchomość i stabilność stawów) oraz ćwiczenia poprawiające ogólną wydolność (np. chodzenie, pływanie, jazda na rowerze); program ćwiczeń powinien być opracowany przez rehabilitanta i dopasowany indywidualnie do każdego pacjenta, zależnie od stopnia zaawansowania choroby, kondycji danej osoby i współistniejących chorób
Ważne
Od ćwiczeń fizycznych należy się wstrzymać w trakcie zaostrzenia objawów choroby; pamiętaj, że im wcześniej zaczniesz ukierunkowaną rehabilitację, tym łatwiej będzie zapobiec zniekształceniu i niesprawności stawów.
- fizykoterapia – różne techniki, takie jak krioterapia, ultradźwięki, masaże i balneoterapia, pomagają zmniejszyć ból i zapalenie stawów oraz rozluźnić układ mięśniowy; ich zastosowanie wymaga dokładnej oceny stanu zdrowia i rozważenia ewentualnych przeciwwskazań
- zaopatrzenie ortopedyczne pomaga odciążyć chore stawy i poradzić sobie z niesprawnością – należą do niego laski, kule, chodziki, fotele inwalidzkie pomagające w poruszaniu się, stabilizatory na ręce, kolana i stawy skokowe (tzw. ortezy) pomagające utrzymać prawidłowe położenie stawów, wkładki ortopedyczne do butów poprawiające budowę stopy i odciążające stawy nośne przy chodzeniu
- dostosowanie otoczenia do niesprawności, np. specjalnie dostosowane sprzęty kuchenne, meble, uchwyty pomagające przy wstawaniu, przystosowany samochód – pomogą wykonywać czynności życia codziennego
- odpowiednia dieta – chodzi tu o utrzymanie prawidłowej masy ciała; unikaj zarówno nadwagi i otyłości (które zwiększają obciążenie stawów oraz przyspieszają rozwój miażdżycy), jak i niedożywienia (które osłabia organizm i prowadzi do zaników mięśni); ważne jest również dostarczenie kościom odpowiedniej ilości wapnia i witaminy D, gdyż RZS znacznie przyspiesza rozwój osteoporozy
- zaprzestanie palenia, które zwiększa ryzyko zachorowania i ciężkiego przebiegu choroby.
Leczenie miejscowe
Leczenie miejscowe reumatoidalnego zapalenia stawów dotyczy bezpośrednio zajętego stawu.
Wykonuje się:
- punkcję stawu w celu odbarczenia go z nagromadzonego płynu zapalnego i podania do wnętrza leków przeciwzapalnych (steroidów)
- zabiegi usuwające zmienioną błonę maziową (tzw. synowektomie) – są różne sposoby ich wykonywania: chirurgiczne, chemiczne (poprzez podanie substancji niszczącej błonę maziową) lub z użyciem radioizotopu
- różnego rodzaju zabiegi korekcyjno-rekonstrukcyjne, mające na celu poprawę budowy i funkcjonowania zniekształconych stawów
- endoprotezowanie, czyli zastępowanie zniszczonego stawu sztuczną protezą
- artrodezę, polegającą na całkowitym usztywnieniu stawu, dzięki czemu eliminuje się ból
- odbarczanie zespołu cieśni kanału nadgarstka, który często towarzyszy RZS.
Czy możliwe jest całkowite wyleczenie RZS?
Obecnie wyleczenie RZS, czyli brak choroby bez konieczności stosowania leków, zdarza się bardzo rzadko. Zazwyczaj po odstawieniu LMPCh choroba nawraca. Dostępne metody leczenia coraz częściej pozwalają na uzyskanie remisji choroby i normalne funkcjonowanie. Niestety u części pacjentów (ok. 10–20%) pomimo leczenia choroba ulega nasileniu. Do remisji często dochodzi u kobiet w ciąży, choroba najczęściej ulega jednak zaostrzeniu w ciągu 3 miesięcy po porodzie.
RZS nadal związane jest z częstym ograniczeniem sprawności – szacuje się, że po 5 latach zdolność do pracy traci około połowa chorych, a po 10 latach prawie wszyscy. Chorzy żyją kilka lat krócej w porównaniu z populacją ogólną, głównie z powodu powikłań miażdżycy. Prawdopodobnie dzięki wcześniejszemu wykrywaniu RZS i coraz skuteczniejszemu leczeniu statystyki te w przyszłości ulegną poprawie.
Co należy robić po zakończeniu leczenia?
RZS jest chorobą przewlekłą, wymagającą stałej kontroli reumatologicznej. Na początku choroby oraz w okresie jej zaostrzeń konieczne są częste wizyty u lekarza (średnio co 1–3 miesiące), aby ustalić odpowiednie dawki leków i uzyskać remisję choroby. W stabilnym okresie wizyty mogą być rzadsze (z reguły co pół roku).
Aktywność oraz postęp choroby ocenia się na podstawie stopnia nasilenia objawów klinicznych (liczba zajętych stawów, ocena nasilenia bólu, skale oceniające jakość życia) oraz wyników badań laboratoryjnych (OB, CRP, morfologia krwi) i obrazowych (RTG rąk i stóp). Ważne jest również wykrywanie działań niepożądanych leków, m.in. ocena funkcji nerek, wątroby i szpiku kostnego, oraz okresowe badania w kierunku chorób współistniejących (USG jamy brzusznej, RTG klatki piersiowej, mammografia, kontrola ginekologiczna). Ze względu na przyspieszony rozwój miażdżycy konieczna jest ocena ryzyka sercowo-naczyniowego, a w razie konieczności odpowiednia profilaktyka i leczenie.
Trzeba również pamiętać o odpowiednio wczesnym leczeniu osteoporozy, aby zmniejszyć ryzyko wystąpienia złamań kości. Oprócz wizyt u reumatologa pacjent powinien uczestniczyć w ukierunkowanych zajęciach rehabilitacyjnych i wykonywać zalecone ćwiczenia w domu.
Co robić, aby uniknąć zachorowania na reumatoidalne zapalenie stawów?
Niestety, obecnie nie można zapobiec wystąpieniu RZS, ale odpowiednio wczesne wykrycie i leczenie choroby pozwala na coraz częstsze uzyskanie długotrwałej remisji.
http://reumatologia.mp.pl/choroby/63732,reumatoidalne-zapalenie-stawow